Отит, или воспаление уха
Отит (от греч. otos – «ухо» + – itis – окончание, обозначающее «воспаление») – воспаление уха. Врачи, говоря про отит, чаще всего имеют в виду средний отит.
Средний отит (острый или хронический) – воспаление полости среднего уха (в основном барабанной полости), проявляющееся одним или несколькими признаками (боль в ухе, повышение температуры тела, выделения из уха, у маленьких детей – выраженное беспокойство).
Острый средний отит – это острое воспаление среднего уха, обычно рассматривается как бактериальное осложнение ОРЗ.
В возрасте первых трех лет жизни почти 80–85 % детей переносят острый средний отит хотя бы один или два раза. У 30 % детей острый средний отит приобретает затяжное течение и склонность к повторному обострению.
При этом отмечается, что частота выявления острого среднего отита в России и Украине значительно меньше, чем, например, в странах Западной Европы и США, что указывает на недостаточную настороженность детских и семейных врачей касательно диагностики этого заболевания (в частности, в России и Украине осмотр барабанной перепонки с помощью ЛОР-инструментов проводят, как правило, только ЛОР-врачи).
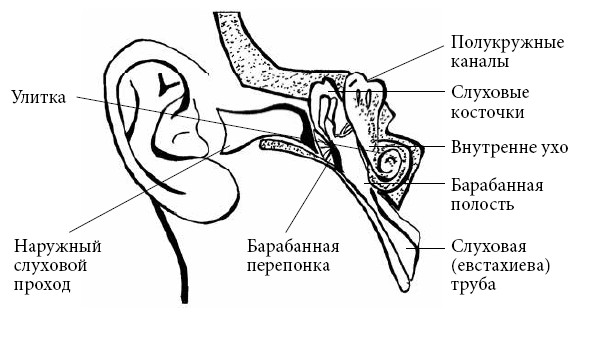
Немного о строении уха. Ухо человека состоит из следующих отделов: наружное ухо, среднее и внутреннее.
Наружное ухо (ушная раковина + наружный слуховой проход). Функция наружного уха – улавливание звуковых волн и направление их к среднему уху.
Ушная раковина – упругий хрящ сложной формы, покрытый кожей, нижняя его часть называется мочкой (кожная складка, состоящая из кожи и жировой ткани). Наружный слуховой проход выстлан кожей, содержащей серные железы (которые выделяют ушную серу), представляющие собой видоизмененные потовые железы. Наружный слуховой проход заканчивается слепо, его дном является барабанная перепонка, которая отделяет слуховой проход от полости среднего уха – барабанной полости.
Наружный отит – воспаление наружного уха.
Среднее ухо (барабанная перепонка + слуховые косточки + барабанная полость) располагается в толще черепа. Функция среднего уха – передача и трансформация колебаний звуковых волн от наружного уха к внутреннему уху, где они превращаются в нервные импульсы, идущие в специальный центр в головном мозге – слуховой анализатор.
Основной частью среднего уха является барабанная полость – небольшое пространство объемом около 1 см?, находящееся в височной кости за барабанной перепонкой. Внутри барабанной полости находятся три слуховые косточки (так называемые молоточек, наковальня и стремечко), которые передают звуковые колебания из наружного уха во внутреннее, одновременно усиливая их.
Барабанная полость продолжается в слуховую трубу (или в евстахиеву трубу) – узкий канал длиной несколько сантиметров, который открывается в носовую полость. Функция слуховой трубы – уравнивание давления в барабанной полости.
Средний отит (острый или хронический) – воспаление полости среднего уха, т. е. барабанной полости. Средний отит обычно вызывается инфекцией, проникающей в барабанную полость из носовой полости через слуховую трубу. Тубоотит – воспаление слуховой (евстахиевой) трубы + только передних отделов барабанной полости.
Внутреннее ухо (улитка, преддверие и полукружные каналы – органы внутреннего уха + слуховой нерв + внутренний слуховой проход). Внутреннее ухо из-за своей формы врачи часто называется лабиринтом.
Функции внутреннего уха:
? превращение колебаний звуковых волн в нервные импульсы, поступающие в слуховой анализатор головного мозга,
? контроль равновесия и положения тела в пространстве.
Внутренний отит (или лабиринтит) – воспаление внутреннего уха.
Что вызывает средний отит? Острый средний отит (как и обострения хронического среднего отита) в основном вызывается различными бактериями.
? Основными бактериальными возбудителями отита являются бактерии пневмококка (у 25–50 % больных отитом) и бактерии гемофильной палочки (у 20–30 % пациентов). Реже при остром среднем отите выделяют бактерии моракселлы (у 3—20 % больных отитом), бактерии гемолитического стрептококка (у 2–3 %), бактерии золотистого стафилококка (у 1–3 %), бактерии синегнойной палочки (у 1–3 %) и другие болезнетворные бактерии. При этом считается, что повторное обострение среднего отита более чем через 14 дней после того, как закончился предыдущий случай острого среднего отита, в основном обусловлено уже другими бактериями.
? В редких случаях (в 5–6 % всех средних отитов) в возникновении острого среднего отита виноваты вирусы. Чаще всего способствовать возникновению острого среднего отита у детей могут респираторно-синцитиальный вирус, риновирус, вирус гриппа и аденовирус, реже – вирус парагриппа, энтеровирусы и пр. Вирусы вызывают нарушение функции слуховой (евстахиевой) трубы, что способствует активизации, размножению присутствующих в носоглотке бактерий, которые вызывают острый средний отит, и приобретению ими болезнетворных свойств.
? В очень редких случаях причиной среднего отита может быть грибковая инфекция.
Основную роль в возникновении острого среднего отита играет переход инфекции из носоглотки (воспалительные процессы в носовых ходах, вокруг аденоидов, в носоглотке) через слуховую (евстахиеву) трубу на слизистую оболочку среднего уха (в барабанную полость). Последнее приводит к образованию внутри барабанной полости воспалительной жидкости и гноя, что, в свою очередь, давит и приводит к воспалению барабанной перепонки.
Менее распространено внедрение инфекции в барабанную полость со стороны наружного слухового прохода, что возможно только при травме с образованием отверстия в барабанной перепонке.
При тяжелом течении некоторых вирусных заболеваний (например, при кори, гриппе) или при сепсисе возможен самый редкий путь проникновения болезнетворной инфекции в барабанную полость среднего уха – путем кровотока через кровеносные сосуды из других мест распространения инфекции (например, из носоглотки).
Развитию острого среднего отита способствуют следующие факторы:
? любые простудные заболевания, ОРЗ или инфекционные болезни, поражающие слизистую носа, могут способствовать нарушению вентиляции барабанной полости через слуховую трубу, открывающуюся в носовую полость, очищению слуховой трубы и барабанной полости от воспалительной слизи, развитию среднего отита;
? увеличенные в размерах аденоиды (аденоидные вегетации), которые достигают максимального развития к 3–5 годам, могут способствовать развитию затяжного воспалительного процесса в носовых ходах (вокруг аденоидов) и в слуховой трубе, что является фактором риска для возникновения среднего отита;
? хронические воспалительные заболевания полости носа, околоносовых полостей и глотки (синусит, гайморит, тонзиллит, аденоидит);
? состояния после перенесенных травм или операций в области полости носа или носоглотки;
? хронические заболевания бронхолегочной системы (хронический бронхит);
? частые срыгивания у детей первого года жизни. Молоко или молочная смесь (а вместе с ними и бактерии) при срыгивании иногда могут попадать через слуховую трубу в барабанную полость;
? кормление детей первых месяцев жизни в горизонтальном положении (риск попадания молочной смеси или грудного молока при срыгивании из носоглотки в полость среднего уха);
? перелеты самолетом в случае имеющихся у ребенка воспалительных изменений в носоглотке (риск нарушений в функциональном состоянии слуховой трубы и возникновения среднего отита при резких перепадах атмосферного давления во время подъема и спуска самолета);
? частые ныряния в водоемах (риск нарушений в функциональном состоянии слуховой трубы и возникновения среднего отита);
? нарушения в иммунной системе ребенка вследствие неблагоприятной микроэкологии жилища (плесень, духота и пр.) или экологии местности проживания, стресса, нерационального питания, переохлаждения и пр.;
? отказ от грудного вскармливания (согласно статистике, дети, находящиеся на грудном вскармливании, страдают острым средним отитом в 2 раза реже, чем дети, вскармливаемые молочными смесями);
? наследственная предрасположенность к заболеваниям отитом;
? пассивное курение.
Вместе с тем у детей раннего возраста инфекция из носоглотки в барабанную полость проникает через слуховую трубу гораздо чаще и легче, чем у взрослых, Последнее обусловлено нижеперечисленными анатомическими особенностями строения уха у детей первых 3–4 лет жизни.
? У детей раннего возраста (особенно на первом году жизни) евстахиева труба короче, шире и расположена более горизонтально, чем у взрослых. Как правило, наиболее часто инфекция проникает в среднее ухо через слуховую трубу при ОРЗ или сильном сморкании.
? В среднем ухе новорожденных и грудных детей вместо гладкой, тонкой слизистой оболочки имеется особая (миксоидная) ткань – рыхлая, студенистая соединительная ткань с малым количеством кровеносных сосудов, являющаяся благоприятной средой для развития болезнетворных бактерий (естественно, при условии их проникновения в барабанную полость).
? Барабанная перепонка у детей толще, чем у взрослых, что может способствовать более долгому и выраженному течению стадии гнойного отита.
Что происходит? Течение острого среднего отита обычно проходит три последовательных стадии (в некоторых случаях, например при своевременном и адекватном лечении + повезло – стадия гнойного отита может не развиваться):
? катаральный отит (как правило, антибиотики не применяются);
? гнойный отит (антибиотики являются основным, но не единственным, видом лечения),
? стадия выздоровления.
Первая стадия острого среднего отита – стадия катарального отита – период возникновения и начального развития болезни, в основе которого лежит накопление воспалительной жидкости в барабанной полости среднего уха.
Болезнь обычно начинается внезапно. Отит развивается, как правило, на фоне уже имеющихся воспалительных изменений в носовых ходах заболевшего простудой или ОРЗ ребенка.
Необязательно в первые дни простудного заболевания, но, как правило, через 5—14 дней после начала простуды, на фоне уже полученного временного благополучия в общем состоянии ребенка у него может вновь отмечаться повышение температуры тела, ребенок становится беспокойным, отказывается от еды.
Ведущей жалобой при классическом остром среднем отите является боль в ухе. Боль может иметь различный характер (стреляющая, ноющая, свербящая, колющая), но боль для острого среднего отита всегда отличается значительной выраженностью, интенсивность которой часто сравнивают с острой зубной болью.
Ребенок раннего возраста пронзительно кричит, трется о подушку головой, не может уснуть. При одностороннем поражении ребенок стремится занять вынужденное положение, лежа на больном ухе, иногда тянется к нему рукой, отказывается от пищи, так как сосание и глотание усиливают болевые ощущения.
Болевые ощущения при остром среднем отите объясняют давлением, оказываемым появляющейся воспалительной жидкостью на чувствительные окончания нервов слизистой оболочки барабанной полости. Чем больше объем выделяемой воспалительной жидкости внутри барабанной полости, тем значительнее может отмечаться боль в ухе, тем более выражена степень тяжести острого среднего отита.
Ушная боль может отдавать в зубы, висок и соответствующую половину головы, усиливаться при кашле и чихание, так как в эти моменты давление из-за накопившегося объема воспалительной жидкости внутри барабанной полости возрастает.
Болевые ощущения могут сохраняться в течение всех первых дней заболевания и практически сразу стихают на фоне начатого лечения или после прорывания гноя через барабанную перепонку.
Иногда (около трети всех случаев среднего отита) острый средний отит может развиваться и без такого яркого признака, как боль в ухе (особенно в начальном периоде простудных заболеваний). С другой стороны, боль в ушах может быть всего лишь отражением боли, возникающей при глотании в случае инфекционно-воспалительных заболеваний глотки (фарингит, тонзиллит или ангина) и не свидетельствовать о возникновении у ребенка собственно острого среднего отита. Последнее лишний раз указывает на необходимость врачебного осмотра с исследованием слухового прохода (лучше у ЛОР-врача).
Во время стадии катарального отита у ребенка, кроме повторяющихся болей в ухе, могут отмечаться:
? общая слабость;
? нарушения сна и аппетита;
? повышение температуры тела до 38–40 °C;
? жалобы на заложенность и шум в ухе;
? родители отмечают снижение слуха у ребенка (шепотная речь практически не воспринимается, разговорная речь слышна только непосредственно у ушной раковины), что восстанавливается достаточно медленно при выздоровлении (до 1–3 недель).
Течение острого среднего отита может ограничиться только стадией катарального отита и закончиться выздоровлением, но может (даже уже в первые сутки с начала заболевания) перейти в следующую стадию – острый гнойный средний отит.
Вторая стадия острого среднего отита – стадия гнойного отита – наступает обычно на 2—3-й день заболевания и характеризуется появлением внутри барабанной полости вместо воспалительной жидкости гноя, который может прорываться через барабанную перепонку и выделяться из слухового прохода наружу.
Размеры отверстия барабанной перепонки после прорыва гноя бывают различными – от небольшого точечного до более значительно выраженных.
Острота болевых ощущений в ухе после прорывания гноя через барабанную перепонку обычно сразу же снижается, уменьшение же выраженности других признаков болезни происходит несколько медленнее. Вначале снижается температура, затем постепенно улучшается общее состояние ребенка, улучшаются сон и аппетит. Шум в ухе и понижение слуха могут еще сохраняться до 1–3 недель.
После разрыва барабанной перепонки выделение гноя из уха обычно практически сразу прекращается. Иногда выделение гноя из слухового прохода может продолжаться еще несколько дней, что при условии неадекватного лечения может стать основой для развития хронического среднего отита.
В большинстве случаев острый гнойный средний отит заканчивается выздоровлением.
В третьей стадии заболевания – в стадии выздоровления – общее состояние ребенка нормализуется, его ничего не беспокоит, количество воспалительной жидкости или гноя внутри барабанной полости (или количество отделяемого из уха в случае прорывания гноя через барабанную перепонку) постепенно уменьшается, а затем совсем исчезает.
Барабанная перепонка вновь приобретает нормальные цвет и форму. Отверстие, через которое прорвался наружу гной, закрывается, и на его месте остается практически незаметный рубчик, целостность барабанной перепонки восстанавливается (обычно в течение 2 недель).
Отмечается постепенное восстановление слуха, шум в ухе исчезает. Общая продолжительность заболевания в среднем составляет 2–3 недели.
В большинстве случаев острый гнойный средний отит заканчивается выздоровлением: нормализуется общее состояние ребенка, полностью восстанавливаются слух и состояние барабанной перепонки (по результатам осмотра ЛОР-врача). Средние сроки выздоровления 2–3 недели, иногда до 4 недель.
К неблагоприятным исходам острого гнойного среднего отита относят переход заболевания в хроническую форму или развитие осложнений.
Основными признаками хронического среднего отита являются:
? незаживающее отверстие в барабанной перепонке;
? периодически возобновляющееся выделение гноя из уха (без нарушения общего состояния ребенка или с нарушением его общего состояния, повышением температуры тела, головной болью, болью в ухе и пр.).
Хронический отит может сопровождаться продолжительным снижением слуха.
Осложнения острого среднего отита (приводятся ниже) достаточно редки, но они могут наступить при несвоевременно начатом или неадекватном лечении, или при очень тяжелом течении заболевания.
? Нарушения слуха (или тугоухость). При остром среднем отите отмечается скопление внутри барабанной полости воспалительной жидкости или гноя, что может приводить к нарушению проведения звуковых колебаний к внутреннему уху. Такие нарушения чаще всего бывают временными и проходят обычно в течение 2–4 недель на фоне лечения отита.
? Переход инфекционно-воспалительного процесса из барабанной полости на кость, расположенную позади уха (сосцевидный отросток височной кости). При мастоидите (остром воспалении сосцевидного отростка височной кости) появляется боль в заушной области, кожа ее может краснеть и отекать.
? Переход инфекционно-воспалительного процесса из барабанной полости на оболочки головного мозга в полость черепа. При менингите (остром воспалении мозговой оболочки) возникают судороги, рвота, спутанность сознания и снижение двигательной активности заболевшего.
Правильная диагностика определяет назначение своевременного и адекватного лечения, что, в свою очередь, может облегчить тяжелое течение заболевания и привести к выздоровлению, предотвратить снижение слуха и развитие гнойных осложнений.
Кроме того, причиной болей в ухе могут являться не только отит, но и отдающие в ухо боли в горле, общие проявления лихорадки и пр., что требует совсем другого лечения и еще раз подтверждает важность проведения полноценного осмотра заболевшего ребенка (в частности, с помощью ЛОР-инструментов), врачебного наблюдения за его состоянием в динамике.
Диагноз острого среднего отита ставится на основании:
? соответствующих жалоб ребенка и его родителей;
? истории предыдущих заболеваний;
? проявлений данного заболевания;
? снижения слуха;
? данных осмотра врачом слухового прохода и состояния барабанной перепонки с помощью ЛОР-инструментов (покраснение, выбухание и ограничение подвижности барабанной перепонки), признаков наличия воспалительной жидкости или гноя в барабанной полости.
Вместе с тем осмотр барабанной перепонки с помощью ЛОР– инструментов у детей первых трех лет жизни достаточно сложен из-за возрастной узости наружного слухового прохода, почти горизонтального положения барабанной перепонки и дефицитом времени, необходимого для адекватного осмотра беспокойного ребенка, вырывающегося из рук взволнованной матери.
Иногда у детей в возрасте первых 1,5 года при подозрении на возникновение острого среднего отита предлагают использовать такой не совсем объективный диагностический прием, как осторожное надавливание пальцем на козелок ушной раковины – хрящевой выступ, находящийся впереди ушного слухового прохода (считается, что в более старшем возрасте диагностическая значимость этой пробы сводится к нулю). При выполнении данной пробы при среднем отите на стороне поражения будет возникать болевая реакция, ребенок заплачет и попытается отвернуться. Однако только осмотр ребенка ЛОР-врачом играет основную и решающую роль в постановке диагноза острый средний отит, а следовательно, и в назначении адекватного лечения.
Данные клинического анализа крови не имеют характерных для отита изменений, потому что в активной стадии заболевания острый средний отит, как и любой инфекционно-воспалительный процесс, может сопровождаться увеличением количества лейкоцитов, нейтрофилов, повышением значений СОЭ и т. д.
Особенности острого среднего отита у детей первого года жизни. Обычно острый средний отит у грудных детей наблюдается на фоне простудных заболеваний (или ОРЗ) с выраженными или продолжительными нарушениями в носоглотке и частых срыгиваний.
Воспалительный процесс в среднем ухе у грудных детей, как правило, двусторонний; прорывание гноя через барабанную перепонку и выделение гноя из уха наружу отмечается достаточно редко (так как барабанная перепонка у детей толще, чем у взрослых).
При возникновении среднего отита ребенок очень беспокоен, продолжительно плачет, плохо спит, может отмечаться повышение температуры тела до высоких значений. При поражении одного уха ребенок стремится занять вынужденное положение, лежа на больном ухе, иногда тянется к нему рукой. Укачивание на руках практически не помогает, от кормления грудью ребенок отказывается вследствие усиления боли в области уха во время сосания.
Что делать? Обратитесь за помощью к врачу (лучше всего к ЛОР-врачу) в следующих случаях:
? выраженное беспокойство ребенка, повторяющиеся жалобы на боли в ушах. У детей до 1,5 года косвенно о возможности воспаления уха можно судить по наличию болезненности в области козелка ушной раковины при дотрагивании пальцем (диагноз «отит» может поставить только врач);
? температура тела у ребенка повышается до высоких значений (некоторые виды бактерий могут вызывать воспаление среднего уха у человека, проявляющееся нормальными или невысокими значениями температуры тела), и вы ничем не можете объяснить причину лихорадки;
? из ушного слухового прохода вытекает желтая, коричневая или белая жидкость (но не ушная сера), что может указывать на нарушение целостности барабанной перепонки при развившемся гнойном воспалении уха;
? назначенное лечение не приносит убедительной положительной динамики в течение 1–3 дней или отмечается ухудшение в общем состоянии ребенка.
К основным принципам лечения детей с острым средним отитом относится следующее.
? Выполнение общепринятых правил по уходу и питанию заболевшего простудным заболеванием ребенка (щадящий режим, покой, оптимизация температуры и влажности воздуха в помещении, щадящее выполнение гигиенических процедур и пр.).
? Применение доказанных и эффективных методов лечения среднего отита (острого и обострений хронического), а именно:
? улучшение носового дыхания;
? уменьшение боли в ухе и лихорадки;
? уничтожение инфекции (при наличии соответствующих показаний врач назначит антибиотик);
? в случае появления показаний (нарастающее беспокойство ребенка, данные осмотра слухового прохода и барабанной перепонки и пр.) ЛОР-врач может предложить проведение такой процедуры, как парацентез – прокол или разрез барабанной перепонки с помощью специальной парацентезной иглы с целью выхода гноя из барабанной полости наружу.
Улучшение носового дыхания. Целью лечебных мероприятий, направленных на улучшение носового дыхания, является уменьшение и исчезновение отека слизистой оболочки носовых ходов и слуховой (евстахиевой) трубы, соединяющей носоглотку с барабанной полостью. Последнее позволяет восстановить нормальную вентиляцию среднего уха, предотвратить или уменьшить выделение внутри барабанной полости воспалительной жидкости – благоприятной среды обитания для болезнетворных бактерий, что является основой для развития среднего отита.
Эффективные мероприятия, направленные на улучшение носового дыхания, могут предотвратить развитие стадии гнойного среднего отита и, соответственно, назначение антибиотиков внутрь (на стадии катарального отита применение антибиотиков внутрь обычно не требуется), уменьшат продолжительность применения антибиотиков при гнойном среднем отите и ускорят выздоровление. Кроме того, улучшение носового дыхания может способствовать уменьшению боли в ушах.
К мероприятиям по улучшению носового дыхания относят следующее.
? Оптимизация показателей температуры и влажности воздуха в помещении.
? Регулярное освобождение носовых ходов от воспалительной слизи с помощью правильного сморкания (поочередно из каждой ноздри), а у детей раннего возраста – с помощью аспиратора для носа («соплеотсоса»).
? Закапывание сосудосуживающих капель в носовые ходы (следуя рекомендациям врача и вкладышу-инструкции по применению препарата).
? Уничтожение инфекции в носоглотке путем закапывания в носовые ходы лекарственных препаратов природного или фармацевтического происхождения, обладающих противомикробными свойствами.
Уменьшению отечности слизистой оболочки носовых ходов и слуховой (евстахиевой) трубы может также способствовать назначение антигистаминных препаратов ? поколения как лекарственных препаратов, обладающих противоотечным, а не только противоаллергическим эффектом (эффективность применения антигистаминных препаратов ?? и ??? поколений не доказана и не имеет смысла).
Уменьшение боли в ухе и лихорадки. Уменьшению выраженности боли в ухе могут способствовать следующие мероприятия.
? Притушите свет, уменьшите звук или выключите телевизор (хотя иногда есть смысл отвлечь ребенка непродолжительным просмотром мультфильмов, детского фильма). Постарайтесь отвлечь ребенка разговором, почитайте ему что-нибудь. Предложите теплое питье в качестве отвлекающего маневра.
? В случае повышения температуры тела до высоких значений (38,0—38,5 °C и выше) или при плохой переносимости ребенком лихорадки, а также при появлении болей в ушах (даже в случае нормальных значений температуры тела) дайте ребенку препарат парацетамола или ибупрофена в возрастных дозировках, обладающие, кроме жаропонижающего, обезболивающим эффектом (они снижают только повышенную температуру тела).
? Сделайте согревающий компресс (только при наличии болей в ухе и нормальной температуре тела):
? возьмите 5 слоев марли или салфетку и смочите раствором воды с водкой из расчета 1:1;
? детским кремом смажьте кожу вокруг ушной раковины и наложите отжатую салфетку на ухо так, чтобы сама ушная раковина и слуховой проход были открытыми;
? из марли вырежьте круг, внутри которого сделайте разрез и наденьте на ухо;
? сверху положите небольшой слой ваты и все закрепите бинтом или лейкопластырем;
? приложенный компресс желательно держать в течение часа.
Если у вас нет возможности сделать компресс, постарайтесь согреть ухо: приложите к уху большой кусок ваты так, чтобы ухо было целиком закрыто, и повяжите сверху платок.
Помните, что при повышенной температуре или при наличии гнойных выделений из уха согревающие процедуры проводить НЕЛЬЗЯ!
? Обезболивающим эффектом могут обладать такие лекарственные препараты, как ушные капли, содержащие в своем составе обезболивающие компоненты, и которые закапывают в слуховой проход.
Вместе с тем закапывание ушных капель до осмотра врача нежелательно и опасно, так как только при осмотре слухового прохода с помощью ЛОР-инструментов можно увидеть, повреждена или нет барабанная перепонка. Если при разрыве барабанной перепонки (например, в случае прорывания гноя наружу) ушные капли попадут в барабанную полость, они могут вызвать повреждение слуховых косточек или поражение слухового нерва, что может привести к снижению слуха.
Антибиотики. Своевременное и адекватное применение антибиотиков (при условии, конечно, убедительных показаний к их назначению) является решающим и безальтернативным фактором эффективного лечения острого среднего отита у детей.
Применение антибиотиков в лечении острого среднего отита направлено на полное уничтожение бактерий, вызвавших заболевание, что должно привести к уменьшению и исчезновению воспалительной жидкости и гноя внутри барабанной полости, слизи в носовых ходах и слуховой (евстахиевой) трубе и, следовательно, быстрому исчезновению признаков заболевания, предупреждению развития гнойных осложнений.
Показания для назначения антибиотиков при остром среднем отите:
? гнойный средний отит.
? детям до двух лет антибиотики обычно назначают во всех случаях острого среднего отита;
? если ребенок старше двух лет и у него нет выраженных признаков интоксикации, жалоб на боли в ухе, выраженной или продолжительной лихорадки (обычно в стадии катарального отита, при котором мероприятия по улучшению носового дыхания могут привести к излечению), в течение суток врач может занять выжидательную тактику и не спешить с назначением антибиотика, ограничившись только мероприятиями по улучшению носового дыхания и помощью при лихорадке. Однако при отсутствии положительной динамики в течении заболевания или ухудшении состояния в течение ближайших 24 часов врач, скорее всего, назначит антибиотик или предложит повторный осмотр.
Выбор антибиотика при остром среднем отите обычно определяется следующими положениями:
? к выбираемому антибиотику должны быть потенциально чувствительными наиболее вероятные возбудители острого среднего отита – бактерии пневмококка и гемофильной палочки (современные антибиотики, как правило, обладают широким противомикробным спектром);
? эффективность (или неэффективность) применяемых ранее антибиотиков у данного ребенка, особенно если они уже применялись при среднем отите;
? переносимость ребенком предполагаемого антибиотика (аллергические реакции и пр.).
Самостоятельное же назначение родителями лечения (особенно антибиотиков) может привести к нежелательным последствиям или временно маскировать саму болезнь, затрудняя диагностику и лечение в дальнейшем.
В подавляющем большинстве случаев антибиотики при остром среднем отите назначают внутрь в виде таблеток или сиропов. Исключение составляют пациенты с подозрением на развитие гнойных осложнений или непереносимостью сиропов или таблеток (невозможность приема антибиотика внутрь).
При неосложненном остром среднем отите антибиотики в среднем применяются в течение 7 дней, иногда 8—10 дней. Ранняя отмена антибиотиков может привести к повторному обострению заболевания (вследствие неокончательного уничтожения болезнетворных бактерий в полости среднего уха и носовых ходах ребенка).
В большинстве случаев при правильном применении антибиотика (адекватная дозировка, правильный прием препарата) и хорошей чувствительности предполагаемых бактериальных возбудителей заболевания к назначенному антибиотику наблюдается значительное улучшение состояния пациентов в течение ближайших 48–72 часов.
В случае отсутствия положительной динамики в развитии острого среднего отита на фоне назначенного антибиотика в течение первых 2–3 дней необходима повторная консультация у лечащего врача, так как, возможно понадобится замена антибактериального препарата на антибиотик из другой группы (возможно, бактерии, вызвавшие отит, не чувствительны к антибиотику, отмечается тяжелое течение заболевания) или врач может предложить проведение такой процедуры, как парацентез – прокол или разрез барабанной перепонки с помощью специальной парацентезной иглы с целью освобождения гноя из барабанной полости наружу.
Парацентез обычно производится при остром гнойном среднем отите в случае подозрений на наличие в барабанной полости значительного объема воспалительной жидкости или гноя, с целью дать выход жидкости или гною в наружный слуховой проход и облегчить тем самым общее состояние пациента, уменьшить тяжесть и продолжительность заболевания, предотвратить развитие гнойных осложнений.
Кроме того, большинству детей, получивших лечение по поводу острого среднего отита, обычно рекомендуют повторную консультацию у ЛОР-врача в конце курса лечения антибиотиками для решения вопроса об окончании или продолжении лечебных мероприятий.
Обратите внимание! Неправильное сморкание при обильном насморке может спровоцировать возникновение острого среднего отита. Родители (или сам ребенок) зажимают ребенку одновременно обе ноздри и предлагают сильно высморкаться (или просто предлагают высморкаться одновременно в обе ноздри). В этом случае сразу закладывает уши, потому что среднее ухо соединяется с полостью носа слуховой трубой (у детей слуховая труба очень широкая и короткая). И если ребенок случайно высморкается в зажатые ноздри, то воспалительная слизь вместе с инфекцией из носа может сразу же забрасываться в среднее ухо. Поэтому рекомендуется высмаркиваться поочередно, из каждой ноздри отдельно.
? Кормление детей первого года (особенно первых месяцев) жизни в горизонтальном положении может способствовать возникновению острого среднего отита. Во время кормления дети первых месяцев жизни могут заглатывать много воздуха, который после кормления желательно помочь отрыгнуть, подержав некоторое время малыша в вертикальном положении. Если срыгивание происходит в тот момент, когда ребенок лежит горизонтально (во время кормления или сразу после кормления), то срыгиваемые молоко или молочная смесь могут попадать в евстахиеву трубу, что вызовет движение бактерий в направлении барабанной полости с высокой вероятностью развития острого среднего отита.
Поэтому рекомендуется детей первых месяцев жизни кормить в несколько приподнятом положении (положив под голову, плечи и верхнюю половину спины небольшую подушку), после кормления укладывать ребенка в кроватку не сразу, а через 5—10 минут, поносив его немного в вертикальном положении (особенно детей с частыми срыгиваниями). Кроме того, детям первых месяцев жизни с частыми срыгиваниями с целью предупреждения возникновения отита иногда рекомендуют приподнимать головной край кроватки (на 40–45°), подложив под ножки кровати несколько книг.
? Неправильное отсасывание слизи из полости носа с помощью аспиратора для носа в виде груши («соплеотсоса») также может способствовать возникновению острого среднего отита. Если мама, проводящая процедуру отсасывания воспалительной слизи из носовых ходов ребенка, случайно отпустит грушу, кончик которой еще находится в ноздре ребенка, то, кроме забрасывания слизи в слуховую трубу, может произойти повреждение слизистой оболочки в самой барабанной полости благодаря обратному и резкому току воздуха через слуховую трубу с очень высокой вероятностью возникновения острого среднего отита.
Поэтому рекомендуется бережное и неторопливое проведение отсасывания слизи из носовых ходов с помощью аспиратора для носа («соплеотсоса»). Модель аспиратора для носа лучше выбрать в виде трубочки, а не груши.
? Нельзя при повышенной температуре тела у ребенка делать согревающий компресс на ухо. Это может привести к резкому увеличению объема воспалительной жидкости и особенно гноя в барабанной полости, что серьезно ухудшит общее состояние ребенка и утяжелит течение самого острого среднего отита, увеличит вероятность возникновения его гнойных осложнений.
Поэтому в случае выраженных болей в области уха, особенно на фоне повышенной температуры тела, ребенку предлагают жаропонижающие препараты (препараты парацетамола или ибупрофена обладают, кроме жаропонижающего, еще и обезболивающим эффектом) в возрастных дозировках и не откладывают посещение врача (лучше ЛОР-врача) с целью профессиональной диагностики и назначения адекватного лечения.
? Нельзя глубоко чистить ухо ушной палочкой, даже если из слухового прохода начал течь гной: при этом существует очень высокая вероятность травмы барабанной перепонки. Поэтому очищать слуховой проход от гноя должен только ЛОР-врач.
? Не давайте антибиотик или другие лекарства, не посоветовавшись с врачом. Лекарства, принятые до осмотра ребенка врачом, кроме своей сомнительной необходимости могут просто маскировать степень тяжести заболевания и усложнить врачу задачу адекватно оценить состояние ребенка, определиться с тактикой лечения.
? Не применяйте сами и не давайте заболевшему ребенку (по крайней мере до осмотра врачом) лекарственные ушные капли, так как антибиотики, входящие в состав ушных капель, не проникают через барабанную перепонку, т. е. не проникают в «больное место» – в барабанную полость и не могут помочь с уничтожением бактерий, вызвавших острый средний отит; в случае же прорывания гноя через барабанную перепонку применение ушных капель может даже оказаться опасным из-за возможного проникновения внутрь барабанной полости; ушные капли, содержащие в своем составе антибактериальные препараты, не могут использоваться как альтернатива применению антибиотиков внутрь (или внутримышечно) при остром среднем отите; серьезных клинических исследований применения ушных капель при остром среднем отите не проводилось, и эффективность такого лечения не доказана.
Вместе с тем при выраженной боли в ухе врач (после осмотра) может рекомендовать ребенку с острым средним отитом (чаще всего в стадии катарального отита) применение ушных капель из-за присутствия в их составе обезболивающих компонентов (например, лидокаин, анестезин), которые действуют на нервные рецепторы барабанной перепонки и слизистой слухового прохода, но не проникают в кровеносные сосуды организма.
? Не закапывайте в уши ребенку без рекомендаций ЛОР-врача борный спирт, так как вы не можете определить, нарушена ли барабанная перепонка или нет (при нарушенной целостности барабанной перепонки закапывание борного спирта в уши может привести к осложнениям).
? Не давайте своему ребенку лекарственных препаратов и не применяйте физиотерапевтические процедуры с недоказанной эффективностью при остром среднем отите (гомеопатические препараты, иммуномодуляторы, УВЧ– и СВЧ-процедуры и пр.).
Как предупредить? Профилактика возникновения острого среднего отита и его повторных обострений направлена, в первую очередь, на предупреждение и адекватное лечение простудных или острых респираторных заболеваний (особенно сопровождающихся сильным насморком), а также на устранение патологии верхних дыхательных путей, способствующей развитию отита (увеличенные аденоиды, ринит, синусит, искривление перегородки носа, затяжные воспалительные изменения в носовых ходах).
Соблюдение принципов правильной техники кормления детей первого года жизни, особенно детей с частыми срыгиваниями (кормление в несколько приподнятом положении, помощь при отрыгивании воздуха и пр.).
Наружный отит – воспаление наружного уха (ушная раковина + + наружный слуховой проход).
Наружный отит, как правило, возникает в результате:
? попадания инфекции (стафилококк, стрептококк, грибковая инфекция и пр.) в волосяные луковицы и сальные железы наружного слухового прохода в результате микротравм;
? на фоне простудных заболеваний, переохлаждения или раздражения ушей скоплением серы;
? вследствие возникновения мелких ранок, царапин или порезов в результате чистки уха от серы (палочками, спичками и проч.).
Наружный отит может протекать как на ограниченном участке наружного уха, так и распространяться на весь наружный слуховой проход вплоть до барабанной перепонки. Обычно наружный отит наблюдается с одной стороны.
При наружном отите может отмечаться следующее:
? боли в ухе, усиливающиеся при жевании, открывании рта;
? сильные боли при движении ушной раковины или козелка (часть хряща ушной раковины, расположенная впереди слухового отверстия);
? отечность тканей, окружающих ухо;
? образование конусовидного возвышения с нагноившейся верхушкой – фурункула (когда фурункул созреет и гной прорвется наружу, чувствуется значительное облегчение);
? зуд в слуховом проходе (зуд часто является признаком грибкового поражения кожи слухового прохода);
? ощущение заложенности в ухе;
? выделение гноя из уха;
? незначительное снижение слуха.
К принципам лечения наружного отита относят следующее.
? Обработка пораженных участков кожи антибактериальными или антисептическими растворами, мазями.
? Применение лечебных ушных капель, содержащих антибактериальные, противовоспалительные и обезболивающие компоненты.
? При условии показаний (тяжелое или затяжное течение, значительная площадь поражения и пр.) врач может рекомендовать применение антибиотика внутрь.
? Для улучшения общего состояния при повышенной температуре тела применяют жаропонижающие средства в возрастной дозировке.
Если наружный отит вызван грибками, врач может назначить противогрибковые лекарственные препараты (мази и средства для приема внутрь).
Рекомендуемые мероприятия по профилактике наружного отита:
? избегайте постоянного попадания в ухо воды. После купания рекомендуется высушивать уши полотенцем;
? не разрешайте детям плавать в загрязненной воде;
? не чистите уши палочками, спичками и пр.
Внутренний отит, или лабиринтит (улитка, преддверие и полукружные каналы – органы внутреннего уха + слуховой нерв + внутренний слуховой проход), – воспаление внутреннего уха.
Возможные причины внутреннего отита:
? инфекция верхних дыхательных путей (простуда, грипп) – чаще всего;
? распространение инфекции из барабанной полости при среднем отите – достаточно редко;
? в некоторых случаях причина лабиринтита может быть не понятна.
Проявления внутреннего отита:
? основной признак лабиринтита – головокружение (при этом головокружение может отмечаться и при других заболеваниях). При внутреннем отите головокружение возникает внезапно, обычно через одну-две недели после того, как ребенок перенес какую-либо вирусную или бактериальную инфекцию. Внезапный приступ головокружения может быть настолько тяжелым, что сопровождается тошнотой или рвотой. Обычно головокружение постепенно проходит в течение нескольких дней или недель, хотя в последующем резкие движения головой могут спровоцировать приступ головокружения;
? также может отмечаться снижение слуха;
? шум в ушах.
Диагностика внутреннего отита основана на выявлении характерных жалоб больного и его обследовании (осмотр и наблюдение в динамике ЛОР-врачом, дополнительные методы обследования – магнитно-резонансное исследование и компьютерная томография головы, исследования слуха).
Обычно проявления внутреннего отита (или лабиринтита) проходят самостоятельно. Если же причиной возникновения лабиринтита стала бактериальная инфекция, то обычно назначаются антибиотики. Также назначают лекарственные препараты, действие которых направлено на уменьшение проявлений болезни:
? противорвотные препараты (помогают устранить такое проявления головокружения, как тошнота и рвота);
? противоаллергические антигистаминные препараты І поколения (из-за своего побочного эффекта – успокаивающего – помогают уменьшить тошноту и рвоту, а также головокружение);
? препараты гормонов надпочечников (при значительной степени тяжести заболевания помогают уменьшить воспалительный процесс во внутреннем ухе);
? успокаивающие препараты (помогают уменьшить тошноту, рвоту и беспокойство).
Прогноз течения воспаления внутреннего уха в целом благоприятный. При бактериальном воспалении внутреннего уха, даже после того как антибиотик устранил инфекцию, проявления головокружения все еще могут беспокоить пациента. Однако со временем этот признак также полностью проходит.
Более 800 000 книг и аудиокниг! 📚
Получи 2 месяца Литрес Подписки в подарок и наслаждайся неограниченным чтением
ПОЛУЧИТЬ ПОДАРОК